子宮內膜為女性生殖系統最常見的惡性腫瘤之一,由於飲食逐漸西化、肥胖和糖尿病等相關疾病的盛行,子宮內膜癌在台灣的發生率也有增加趨勢。根據國民健康署資料,台灣子宮內膜癌的發病率自1995年以來顯著上升,1995年每年新增病患僅有295例,至2021年已增長為3,181例,顯示出24年間病患人數增加了10倍。此外,根據國健署2020年癌症登記報告,子宮體癌(包括子宮內膜癌和子宮惡性肉瘤)在女性十大好發癌症中排名第五,顯示出這一疾病的威脅性逐漸增大。
子宮內膜癌好發於40至60歲左右的女性,隨著年齡增長,發病風險明顯增,因飲食西化,近年來有年輕化的趨勢。北市聯醫婦幼專案辦公室婦產科主任林世基指出,婦女停經後,子宮內膜癌最典型的早期症狀是不正常的陰道出血,尤其是停經後婦女。停經後出血為子宮內膜癌最常見症狀,也是早期發現子宮內膜癌關鍵。未停經婦女發現非經期陰道出血、出血量過多或持續太久都是子宮不正常出血的表現;剛停經的婦女又出血,也常被誤以為是月經混亂而忽略。

林世基進一步指出,臨床上常見危險因子還包括:肥胖、糖尿病、高血壓、早初經晚停經、未生育、使用雌激素替代療法、多囊卵巢症候群(PCOS)、部分遺傳性、家族史者均為子宮內膜癌的高風險族群。
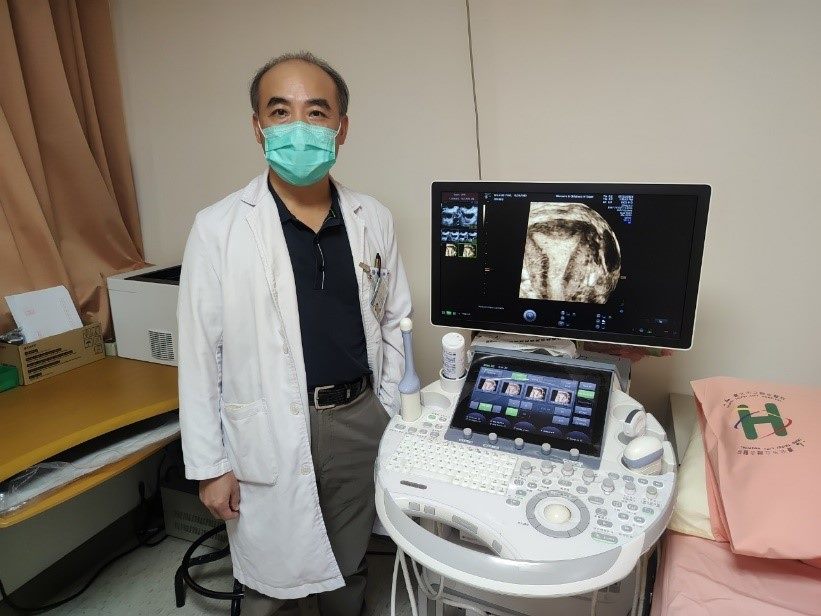
對於子宮內膜癌的高風險族群,北市聯醫婦幼院區自9月25日起,每週三下午增設「子宮內膜癌篩檢快速通關特別門診」。高風險族群經過醫師評估不正常出血來源,可透過3D超音波篩檢,當天檢查可以立即知道結果,節省1至2週預約、檢查、等報告時間。
林世基建議女性民眾,只要有陰道不正常出血,出血量太多或太久,就應該至婦產科門診,經由超音波檢查確定子宮內膜厚度及狀況,早期診斷及早期治療是提高子宮內膜癌存活率的不二法門。
從預防醫學角度,預防子宮內膜癌應從改變生活方式開始,透過減少環境賀爾蒙、控制體重及血糖,勿自行補充荷爾蒙;多囊卵巢症候群患者應定期監測其子宮內膜狀況,並及時進行治療以降低風險,荷爾蒙治療藥物選擇合併黃體素的療法來降低子宮內膜癌風險。
具有遺傳性癌症綜合症家族史的高危險女性,可以考慮進行基因篩檢或定期做婦科超音波檢查。停經後的陰道異常出血絕非回春,務必盡速就醫,不要輕忽身體的變化。